30例弥漫大B细胞性淋巴瘤合并HBV感染的回顾性分析
30例弥漫大B细胞性淋巴瘤合并HBV感染的回顾性分析
曹永峰①季从飞①宋佳烨①张殉磊①
【摘要】目的:探讨HBV感染对弥漫大B细胞性淋巴瘤的疗效、不良反应及预后的影响:方法:选择在笔者所在医院2009年1月-2013年6月初诊弥漫大B细胞性淋巴瘤患者60例,其中感染HBV与非感染HBV各30例。采用疋2检验及Pearson相关分析HBV感染与患者年龄、性别、分期、LDH水平、B组症状、结外浸润等临床参数的相关性。比较两组患者对一线CHOP或者R-CHOP方案化疗的疗效及不良反应。采用Kaplan Meier生存函数分析HBV感染与生存率的关系。结果:HBV感染与患者的年龄、性别、LDH水平没有相关性(P>0.05);与B组症状、结外浸润及ann Arbor分期具有相关性,差异有统计学意义(P=O.OOO、0.001、0.012); HBV感染组近期疗效达到完全缓解11例,部分缓解4例,有效率50.0%。非HBV感染组完全缓解15例,部分缓解8例,有效率76.67%,非感染明显优于感染组,差异有统计学意义(P<0.05);两组患者恶心呕吐、脱发、肾功能损害、周围神经毒性不良反应上差异无统计学意义(P>0.05),但是在肝功能损害、白细胞减少、血小板减少方面,差异有统计学意义(P=0:0380、0.032、0.028); Kaplan Meier生存函数分析显示HBV感染组生存率低于非感染组,差异有统计学义一(P<0.05)。结论:HBV感染与弥漫大B细胞性淋巴瘤患者的B组症状、结外浸润及分期具有相关性,弥漫大B细胞淋巴瘤合并HBV感染者疗效差,不良反应发生率高,预后不良。
【关键词】弥漫大B细胞淋巴瘤;HBV感染;预后
doi:1 0.1 4033/j.cnki.cfmr.2018.26.027 文献标识码B 文章编号1674-6805(2018)26-0061-03
①南通市肿瘤医院江苏南通226361
通信作者:宋诸臣
弥漫大B细胞淋巴瘤(diffuse large B cell lymphoma,DLBCL)是一组具有高度异质性的中度侵袭性非霍奇金淋巴瘤(non-Hodgkin lymphoma,NHL),发病率占所有NHL的40%左右。由于细胞形态、免疫表型、遗传学上的高度异质性,其临床表现、治疗效果及预后具有显著的个体差异。寻找引起这些异质性的根本原因,从病因上进行干预疾病具有重要意义。乙型肝炎病毒(hepatitis B virus, HBV)为嗜肝和淋巴细胞的DNA病毒,在人群中感染非常普遍,尤其在我国东部沿海地区感染率高达10%以上,江苏南通地区为HBV高感染率区域。多中心临床实践发现DLBCL患者中HBV感染率高于一般人群,提示临床与实践Linchuangyushijian 《中外医学研究》第16卷第26期(总第394期)2018年9月HBV感染与DLBCL的发生、发展具有一定的相关性。近年来,许多研究证实HBV使得DLBCL的侵袭性增强,药物敏感性下降,预后更差曙1。本研究旨在探讨HBV感染与DLBCL患者的病情、疗效、不良反应及预后的关系,报道如下。
1资料与方法
1.1 -般资料
选择南通市肿瘤医院2009年1月-2013年6月收治的初治DLBCL患者60例。男38例,女22例;年龄19~72岁,中位年龄58岁。纳入标准:(1)所有病例均经过病理组织活检、切片、HE染色、免疫组化标记,符合WHO关于DLBCL的诊断标准;(2)DLBCL系初治,既往无淋巴瘤病史;(3)均经过检测血清HBsAg、HBsAb、HBeAg、HBeAb、HBcAb等HBV标记物;(4)治疗前心、肝、肾功能指标正常,无化疗禁忌证。人院患者中分为两组,即HBV感染组和非感染组,各30例。
1.2方法
1.2.1 HBV血清标记物检测
采用时间分辨荧光免疫测定法(time-resolved fluoroimmunoassay,TRFIA),试剂盒由苏州新波生物技术有限公司提供。HBsAg、HBeAg或者HBeAb、HBcAb同时阳性定为HBV感染。HBV DNA采用实时荧光基因扩增技术,试剂由中山大学达安基因股份有限公司提供。
1.2.2化疗采用标准CHOP+/-R方案。
具体为环磷酰胺750 mg/m2 dl,长春新碱1.4 mg/m2 dl,多柔吡星50 mg/m2 dl,泼尼松100 mg dl-5,利妥昔单抗375 mg/m2 d0。每21天为一周期。化疗期间出现白细胞减少、血小板下降等骨髓抑制者给予粒细胞集落刺激因子支持;出现谷丙转氨酶异常升高者予复方甘草酸制剂护肝降酶至正常水平,化疗时间顺延;对HBVDNA拷贝量>1×l03者给予拉米夫定或者恩替卡韦抗病毒治疗。
1.3疗效判断
于第2、4、6周期化疗结束后进行CT或者PET/CT检查评价疗效,评价为SD或者PD患者进入二线治疗,一线治疗多接收8周期。疗效评价按照RECISTl.1标准进行,完全缓解(CR):所有靶病灶消失,全部病理淋巴结短径减少至<10 mm;部分缓解(PR):靶病灶直径之和比基线水平减少至30%以上,但是未达到完全缓解;进展(PD):靶病灶直径之和增加20%以上,或者出现新病灶;稳定(SD):介于部分缓解和进展之间;所有评定结果持续4周以上。有效率ORR=CR+PR,疾病控制率DCR=CR+PR+SD。不良反应判断采用WHO化疗毒副反应分级标准。
1.4统计学处理
使用SPSS 21.0软件。组间比较应用独立£检验分析;计数资料应用构成比表示,组间比较应用r检验或Fisher确切概率法;相关分析采用Pearson相关分析法;用Kaplan Meier生存函数对患者总生存率进行分析。以P<0.05为差异有统计学意义。
2结果
2.1 HBV感染与临床病理特征之间的相关性结果显示:HBV感染与ann Arbor分期、结外浸润、有无B组症状具有相关性(P<0.05),而与年龄、性别和LDH升高的相关性无显著差异(P>0.05),见表1。
表1 HBV感染与临床病理参数的关系例
HBV | 感染 | ||||
指标
| 例数
|
是· |
否 | P值
| |
年龄 | ≥50岁 | 37 | 19 | 18 | 0.791 |
<50岁 | 23 | 11 | 12 | ||
性别 | 男 | 36 | 19 | 17 | 0.598 |
女 | 24 | 11 | 13 | ||
LDH水平 | 正常 | 31 | 16 | 15 | 0.796 |
高于正常 | 29 | 14 | 15 | ||
B症状 | 有 | 22 | 18 | 4 | 0.000 |
无 | 38 | 12 | 26 | ||
Ann Arbor分期 | I~Ⅱ | 19 | 5 | 14 | 0.012 |
Ⅲ.Ⅳ | 41 | 25 | 16 | ||
结外浸润 | 阴性 | 40 | 14 | 26 | 0.001 |
阳性 | 20 | 16 | 4 |
2.2两组患者均给予CHOP+/-R方案化疗
HBV感染组达到完全缓解11例,部分缓解4例,有效率(ORR)50.Oqo。非HBV感染组完全缓解15例,部分缓解8例,有效率76.67%。两组比较,完全缓解率方面,非感染组CR率高于HBV感染组,但差异无统计学意义(P>o.05)。有效率方面,非感染明显优于感染组,差异有统计学意义(P<0.05)。HBV感染组疾病控制率DCR: 73.33%,非HBV感染组DCR: 93.33%,两组比较,非感染明显优于感染组,差异有统计学意义(艮0.05),见表2。
2.3不良反应
比较两组发生3,4级不良反应的结果显示,两组恶心呕吐、肾脏损害、心脏损害及周围神经毒性发生率无显著差异,而肝损害、中性粒细胞减少、血小板减少的发生率方面,感染组明显高于非感染组,差异有统计学意义(P<0.05),见表3。
表2两组疗效比较例(%)
组别 | CR | PR | SD | PD | ORR | DCR |
非HBV感染组仉=30) | 15(50.00) | 8(26.67) | 5(16.67) | 2(6.67) | 23(76.67) | '28(93.33) |
HBV感染组(n=30) | 11(36.66) | 4(13.33) | 7(23.33) | 8(26.67) | 15(50.00) | 22(73.33) |
,组 | 1.086 | 4.593 | 4.320 | |||
P组 | 0.297 | 0.032 | 0.038 | |||
表3 | 两组3~4级毒副反应的比较例 | |||||
组别 | 恶心呕吐 | 白细胞减少 | 血小板减少 心脏毒性 | 肝功能损害 | 肾功能损害 | 周围神经毒性 |
非HBV感染组(n=30)t | 5 | 7 | 6 0 | 2 | 0 | 3 |
HBV感染组(n=30) | 6 | 15 | 14 0 | 8 | 1 | 2 |
疋2值 | 0.111 | 4.593 | 4.800 0.ooo | 4.32 | 0.000 | 0.218 |
P值 | 0.739 | 0.032 | 0.028 1.000 | O.038 | 1.000 | 0.64 |
2.4两组生存函数分析
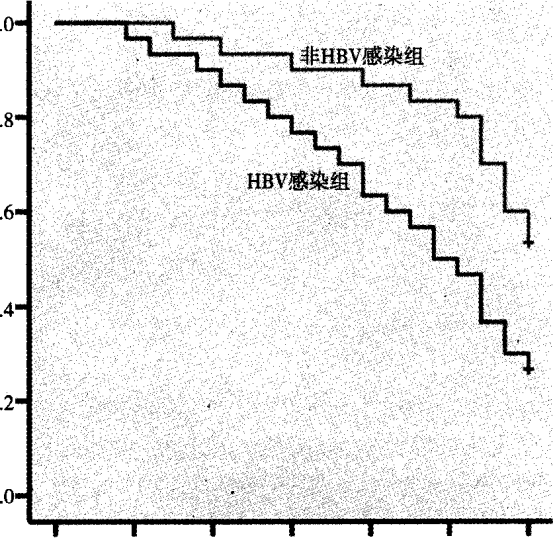
为了观察HBV感染对弥漫大B细胞淋巴瘤患者预后的影响,使用Kaplan Meier生存函数分析两组生存率的差异。结果显示:HBV感染组5年生存率为26.67%,中位生存期为48个月(95% CI:39.95,56.05);非HBV感染组5年生存率为53.33%,中位生存期为57个月(95%CI: 52.88,61.12),非感染组的总生存时间(OS)明显长于HBV感染组,差异有统计学意义(P<o.ool),见图1。< p=""><0.001),见图1。
0 10 20 30 40 50 60
总生存时间泠月)
图1 两组的生存率
3讨论
近年来,淋巴瘤发病率呈现逐年上升趋势,已达成人恶性肿瘤的第8位,DLBCL作为常见的非霍奇金淋巴瘤类型亦不例外[9]。DLBCL是一组发生于淋巴造血系统中B细胞性的中度侵袭性淋巴瘤,其免疫表型及遗传学具有高度异质性,临床表现及预后个体差异较大。DLBCL的确切病因目前尚不明确,主要与基因突变、环境污染、感染等相关,其中感染越来越被重视,尤其是病毒感染。某些病毒感染与特异的淋巴瘤类型相关,如Burkitt's淋巴瘤及鼻腔NK/T细胞淋巴瘤与EB病毒感染有关;成人T细胞白血病/淋巴瘤与HTLV-1感染有关[6]。研究表明,HBV感染与B细胞性淋巴瘤尤其是DLBCL具有相关性,即HBV感染群体中DLBCL发病率高于一般人群,相反DLBCL患者中HBV感染率亦高于其他实体瘤患者群体[7]。陈万贞等同分析了217例NHL患者的HbsAg阳性率,结果显示侵袭性淋巴瘤的阳性率15.7%,显著高于普通人群,而惰性淋巴的阳性率为10.6%,与正常人群无显著差异。张田玲等[12]回顾性分析了68例NHL患者,HbsAg阳性率高到51.47%,而且HBV感染与肿瘤细胞过表达BCL-2相关,并影响患者的预后。Dalia等[8]采用meta分析结果显示HBV感染者淋巴瘤发生风险显著增加。
免疫机制是HBV与DLBCL相互作用的主要机制。HBV与人体淋巴细胞具有很好的亲和性,直接导致受感染的淋巴细胞变性、坏死,修复、分化及异常增生,淋巴组织长期反复坏死与修复导致增生性疾病。HBV感染后导致机体的细胞免疫及体液免疫激活,产生特异性抗体,使得包括趋化因子、细胞毒因子、淋巴毒素等细胞因子释放增加,从而导致机体免疫功能紊乱及淋巴细胞增生。另外,基因机制也十分重要。HBV属于DNA病毒科,其结构包括C基因和X基因。HBV感染后其DNA与宿主淋巴细Chinese and Foraign Medical Research V01.16, No.26 September, 2018胞基因整合,诱发抑癌基因失活及原癌基因激活,导致淋巴瘤细胞克隆性增生,从而形成淋巴瘤。其过程主要是通过激活BCL-2基因,促进ECFR的表达,抑制P53基因等完成的[9-10]。
本研究回顾性分析了60例DLBCL患者,感染HBV和非感染HBV各30例,两组对照比较。Pearson相关性分析显示HBV感染与患者的年龄、性别、LDH水平无相关性(P>0.05),与B组症状、结外浸润及分期均具有相关性(P=O.OOO、0.001、0.012)。在对CHOP或R-CHOP化疗疗效方面,非HBV感染组完全缓解15例,有效率76.67%。HBV感染组完全缓解11例,有效率50.000。感染组疗效差可能与肝功能异常及骨髓抑制导致的剂量受限,治疗周期延长,依从性差等因素有关。在不良反应上,两组在恶心呕吐、脱发、肾功能损害、周围神经毒性方面差异无显著性,但是在肝功能损害、白细胞减少、血小板减少方面,差异有统计学意义(P<0.05)。Kaplan Meier生存函数分析显示HBV感染组和非感染组的5年生存率分别为26.67%和53.33%.中位生存期分别为48个月和57个月,非感染组的总生存时间明显长于HBV感染组,差异有统计学意义(P<0.05)。
综上所述,HBV感染与DLBCL患者的病期及B组症状具有相关性,合并HBV感染的DLBCL患者治疗效果差,不良反应重,预后不良。因此,如何通过干预HBV感染来防治淋巴瘤值得进一步研究。
参考文献
[1]佟丹江,弥漫大B细胞淋巴瘤的流行病学分析[J]中国现代药物应用,2016, 10(8): 46-47.
[2] Guo Wei, Zhang Wenxian, Liu Chunshui, et al.Clinical analysis ofthe HBV infection status of 135 patients with diffuse large B cell lymphoma treated with r-chop or chop/chop-like chemotherapy[J].PLoS One, 2015,10(6): 1-11.
[3] Park S Y, Kim S I,Kim H,etal.An Autopsy Case of Epstein-Barr Virus Associated Diffuse Large B-Cell Lymphoma of the Central Nervous System in an Immuno compromised Host[J].J Pathol Trans l Med, 2017, 52(1): 51-55.
[4] Chen Jie, Wang Jianmin, Yang Jianmin, et al.Concurrent infectionof hepatitis B virus negatively affects the clinical outcome andprognosis of patients with non-Hodgkin's lymphoma after chemo-therapy[J].PLoS One,2013, 8(7): 1-10.
[5]李威,刘斌,杨帆,等,乙肝病毒感染与弥漫大B细胞淋巴瘤研究相关进展[J].现代肿瘤医学,2016, 24(17): 2812-2815.
[6]陈万贞,尹海庆.B细胞性非霍奇金淋巴瘤与乙型肝炎病毒感染相关性[J].临床医学,2018, 28(3): 34-36.
[7]张田玲,张娟,吕成秀,等,非霍奇金淋巴瘤患者HBV病毒检测的临床意义[J]中华实验血液学杂志,2018, 26(2): 454-458.
[8] Dalia S,Chavez J,Castillo J J,et al.Hepatitis B infection increases the risk of non-Hodgkin lymphoma:a meta-analysis of ohservational studies[J].Leuk Res, 2013, 37(9): 1107-1115.
[9] Yin F,Xu X, Wang L B,et al.Meta analysis of the correlation between the risk of non-Hodgkin lymphoma and hepatitis B virus infection[J].Chin J CancerBiother, 2012, 19(2): 196-200.
[10] Liu L,Wang C Y, Tan H, et al.Clinical analysis of non-Hodgkin's lymphoma patients with hepatiti.s B surface antigen-positive[J].J Clin Hematol, 2014, 27(3): 203-208
-
论文打印要求是什么,单面还是双面? 132700
-
ieee论文什么水平,含金量如何? 71651
-
医学硕士论文如何修改 2019.11.18 14:02
-
自血疗法联合氯雷他定治疗慢性荨麻疹的疗效观察 2019.11.18 11:26
-
Cynergy 1 064nmNd:YAG激光治疗中风险婴幼儿血管瘤疗效观察 2019.11.18 11:20
-
姜黄素及其衍生物抗菌抗炎作用研究进展 2019.11.18 10:50